Zuletzt aktualisiert am 21. Dezember 2023
Wie behandele ich Fledermaustollwut in Deutschland?
Fallbeispiel :
Nach dem Abendessen ging Sabine auf ihr Hotelzimmer. Es war bis dato ein langer Kongress gewesen und die Temperaturen trugen dazu bei, dass sie sich schon sehr müde fühlte. Sie hatte das Fenster offen gelassen, damit es nicht so stickig im Zimmer war. Doch jetzt war da dieser kleine braune Fellball in der Gardine, der vorher nicht dagewesen war. „Eine Fledermaus!“, schoss es ihr durch den Kopf.“Die hat sich bestimmt verflogen“. Sabine fasste den Entschluss der kleinen Fledermaus aus dem Zimmer zu helfen und versuchte die Fledermaus mit einem Handtuch zu fassen. Unter großem Zappeln und Quietschen konnte sich die Fledermaus aus dem Handtuch befreien. „Mistvieh!“ dachte Sabine, als sie die kleinen blutenden Wunden am Finger entdeckte. Sie berichtete ihrer Kollegin über den Fledermausbiss, welche sich nicht den Witz verkneifen konnte, dass sie ja jetzt bestimmt ein Vampir würde. Mit großen Sorgen stellte sich Sabine am Folgetag in deiner Notaufnahme vor.So oder so ähnlich könnte ein Fledermausbiss stattgefunden haben. Fledermäuse, wie viele Wildtiere, mögen es nicht in ihrer Bewegungsfreiheit eingeschränkt zu werden – so weit, so gewöhnlich. Jedoch sind die Verletzungen durch einen Fledermausbiss meist sehr überschaubar. Selten ist hier eine ausgedehnte Wundversorgung notwendig. Die Wunde mit Wasser und Seife zu reinigen reicht meist um oberflächliche Verschmutzungen zu entfernen. Die kleinen Wunden reichen jedoch aus um Krankheitserreger zu übertragen. Hier ist neben bakterieller Kontamination mit z.b. Clostridium tetani auch an eine Übertragung von viralen Erkrankungen wie der Tollwut zu denken.
Verbreitung
Die Tollwut ist eine Gruppe von Erkrankungen, welche durch Viren der Gattung der Lyssaviren und der Familie der Rhabdoviridae verursacht werden. Das klassische Rabiesvirus (RABV), der Erreger der terrestrischen Tollwut, wird meist durch Hunde übertragen und gilt in Deutschland seit 2008 als ausgerottet. Dies gelang durch groß angelegte Impfkampagnen von terrestrischen Wildtieren wie dem Fuchs und von Haustieren. Das einzige noch bekannte natürliche Reservoir von Tollwuterregern in Deutschland stellen die 25 natürlich vorkommenden Fledermausarten dar. Betroffen sind vor allem die Breitflügelfledermaus, sowie der Große Abendsegler, das Braune Langohr, die Teichfledermaus und die Fransenfledermaus.[1]
Welche Fledermaustollwutviren gibt es? Wo sind diese verbreitet?
In Deutschland sind die European bat lyssavirus Typen 1&2 (EBLV1, EBLV2) und das erst 2009 entdeckte Bokeloh bat lyssavirus (BBLV) endemisch. Diese nur in Fledermäusen vorkommende Lyssaviren zeigen eine sehr enge Verwandtschaft zum klassischen Rabiesvirus. Nachweise konnten von 2018-2020 von 17 Tieren erbracht werden, wobei die überwiegende Mehrheit der infizierten Tiere in Niedersachen, Schleswig Holstein, Mecklenburg-Vorpommern, Sachsen, Sachsen-Anhalt, Berlin und Brandenburg nachgewiesen werden konnten.[1]
Wie erkenne ich eine tollwütige Fledermaus?
Eine Übertragung der europäischen Fledermaustollwut erfolgt fast ausschließlich durch Speichel eines infizierten Tieres in eine offene Wunde. Jedoch wird ein befallenes Tier nicht von sich aus den Menschen angreifen, außer wenn es wie in unserm Fallbeispiel angefasst wird. Dies eignet sich jedoch nicht als Unterscheidungsmerkmal zwischen befallener und nicht befallener Fledermaus. Erkrankte Tiere zeigen im späten Stadium der Infektion Verhaltensstörungen, wie Apathie und ungewöhnliche Zutraulichkeit, die mit unvorhergesehenen Beissattacken wechseln können. Jedoch ist die Forschung bezüglich des Lebenszyklus von Tollwutviren bei Fledermäusen noch sehr unvollständig.[2]
Wie häufig ist die Tollwutübertragung auf Menschen durch Fledermäuse?
In den USA stellt die Übertragung von Tollwut durch Fledermäuse den überwiegenden Anteil von Tollwut beim Menschen dar. Hier zeigte sich in einer Erhebung welche die Jahre 1950-2009 umfasste, dass sich von 60 Patienten mit fledermausassoziierter Tollwut 38% einen Biss oder Kratzer durch eine Fledermaus erinnern konnten. 33 % konnten sich nicht an einen Kontakt zu einer Fledermaus erinnern.[3]
Der letzte in Europa publizierte Todesfall durch Fledermaustollwut trat im Juli 2019 bei einem 59 -jährigen Patienten ohne Nachweis einer Verletzung durch eine Fledermaus, jedoch mit Nachweis der Infektion durch ein fledermausspezifisches Tollwutvirus (EBLV1) in Frankreich auf. [4] Vorangegangene Fälle betrafen 1985 und 2002 Fledermausforscher, welche sich bei ihrer Arbeit mit EBLV2 infizierten.
Der letzte Todesfall durch Tollwut allgemein trat in Deutschland 2007 bei einem Mann auf der in Marokko durch einen streunend Hund gebissen wurde.[5]
Symptome
Die klassische Tollwut und die Fledermaustollwut unterscheiden sich nicht bezüglich der Symtomatik. Beiden gemein ist eine lange Inkubationszeit von meist 20 – 90 Tagen, jedoch kann in Einzelfällen die Inkubationszeit auch bis zu einem Jahr oder mehr betragen. Die Zeit bis zum auftreten einer Symptomatik ist vor allem davon abhängig, wie nah die Eintrittspforte sich gegenüber dem zentralen Nervensystem befindet.[5,6]
Die Familie der Rhabdoviridae sind neurotrope Viren, welche sich nach kurzer Vermehrung im Bereich der Eintrittspforte mit den Nervenbahnen in Richtung des zentralen Nervensystems bewegen. Je länger der Weg, desto länger die Inkubationszeit. Ist das ZNS erreicht bewegt sich das Virus entlang der Nervenbahnen von diesem weg und erreicht so unter anderem die Speicheldrüsen, über die es bei akuter Tollwuterkrankung ausgeschieden wird.
Nach einer kurzen Prodromalphase mit Symptomen eines Virusinfektes mit Fieber, Abgeschlagenheit, Muskel und Gliederschmerzen, sowie Hyperalgesie und Pruritus im Bereich der Eintrittspforte schließt sich eine von zwei Symptomkomplexen an – die enzephalitische Phase ( in ca. 80% der Fälle ) oder die paralytische Phase ( ca. 20% der beschriebenen Fälle ). Die Verlaufsformen werden durch den primär infizierten Anteil des ZNS determiniert. Es wurden jedoch atypische Formen mit einer Oligosymptomatik oder auch Mischformen aus enzephalitischem und paralytischem Symptomkomplex beobachtet.
Die enzephalitische Phase
In 80% der Fälle manifestiert sich die Tollwut mit der sogenannten „wilden Wut“. Diese ist geprägt durch Fieber, Angstzustände, Agitiertheit, Aggression, Halluzinationen und Krampfanfälle. Sie wird von einer autonomen Dysfunktion mit vermehrtem Speichelfluss, Herzrhythmusstörungen oder auch Priapismus begleitet. Während der Phase scheint es auch immer wieder Phasen völliger Klarheit zu geben, welche mit fortschreiten der Erkrankung immer weniger und kürzer werden.[6] Ein Befall des Hirnstamms führt in ca. 50% der Fälle zu einer ausgeprägten Hydrophobie ( Angst vor Wasser), so dass alleine die Erwähnung oder das Sehen von Wasser zu schmerzhaften Schlundkrämpfen führen kann.[7] Insgesamt scheint der Schluckakt beeinträchtigt. In Kombination mit der autonomen Dysfunktion kann dies zu dem klassischen Bild des „Schaums vor dem Mund führen“. [6] Die enzephalitische Phase hat eine Dauer von ca. 2-7 Tagen und geht dann meist in die paralytische Phase über.
Die paralytische Phase
In 20% der Fälle tritt nach der Prodromalphase direkt die paralytische Phase auf, die Form der „stillen Wut“. Sie ist durch eine von der Bissstelle sich ausbreitenden Paralyse der Muskulatur geprägt. Die Beeinträchtigung der sensiblen Qualitäten der Nerven ist jedoch nur gering. Es besteht eine Verwechslungsgefahr mit dem Guilllain-Barré Syndrom. Insgesamt dauert die paralytische Phase zwischen 2 und 10 Tagen.
Komatöses Stadium
Der Patient entwickelt durch den Befall des zentralen Nervensystems einen komatösen Zustand mit begleitend zerebrale Regulationsstörungen welche in kardiozirkulatorischen und respiratorischen Komplikationen wie z.B. Herzrhythmusstörungen oder neurogenem Lungenödem münden. Zudem kann ein SIADH oder zentraler Diabetes insipidus mit einhergehenden Elektrolytstörungen auftreten. Häufig treten tonisch-klonische Krampfanfälle auf.
Die Patienten sterben entweder an der aus der aufsteigenden Lähmung der Atemmuskulatur resultierenden Asphyxie – sofern diese durch intensivmedizinische Maßnahmen überwunden wurde – im Multiorganversagen. [6]
In der Literatur sind nur 14 Menschen bekannt die eine symptomatische Rabies überlebten. Bis auf 3 erhielten diese vor Auftreten der Symptome eine Rabies Postexpostionsprophylaxe und fast alle Überlebenden zeigten massive neurologische Beeinträchtigungen. Es ist ein Fall von einem 15-jährigen Mädchen bekannt, welches ohne schwere Beeinträchtigungen überlebte.[7]
Meldepflicht
Die Tollwut ist eine nach §6 IfSG bei Verdacht einer Erkrankung, Erkrankung und Tod meldepflichtige Erkrankung (Abs. 1.1) Allein der Verdacht, der eine Postexpositionsprophylaxe indiziert, führt zur Meldepflicht! Zudem ist die Verletzung eines Menschen durch ein tollwutkrankes, -verdächtiges oder -ansteckungsverdächtiges Tier sowie die Berührung eines solchen Tieres oder Tierkörpers zu melden ( Abs 1.4). Dies hat innerhalb von 24h nach Verdacht zu erfolgen. [8] Länderspezifische Meldebögen sind [hier] zu finden.
Diagnostik
Während der Inkubationszeit gibt es keinen diagnostischen Test der eine Rabies nachweisen könnte.[7] Da andere Infektionserreger ebenfalls zu ähnlichen unspezifischen Symptomen führen können, sollte bei unklarer Enzephalitis oder Lähmungserscheinungen eine Differentialdiagnostik ( Liquor, Serum) erfolgen. [5]
Nackenhautbiopsie
Hier wird die Virus-RNA aus Nackenhautstanzbiopsien mittels rtPCR nachgewiesen. Dies ist meist jedoch erst bei fortgeschrittenem Krankheitsverlauf möglich und ein negativer Test schließt keine Infektion aus.[9]
Antikörper im Serum
Es können tollwutspezifische Antikörper mittels ELISA oder Fluoreszenstests nachgewiesen werden. Dies wird zur Überprüfung einer Impfung durchgeführt, jedoch schließt ein negativer Test eine Infektion nicht aus. Eine Diagnose einer Tollwut ist über den Antikörpernachweis nicht alleine zu führen. Antikörper sind ebenfalls erst im fortgeschrittenen Krankheitsverlauf nachweisbar.
Liquor & Speichel
Hier ist ebenfalls mittels rtPCR Virus-RNA nachweisbar. Im Liquor zeigt sich jedoch das Bild einer geringfügigen Monozytose ohne Erhöhung von Nervenzerfallsparametern wie S100,Tau Protein oder 14.3.3 Protein. Dies ist ebenfalls nicht wegweisend.[9]
CT/MRT 1
CT Diagnostik des Gehirnes ist zur Diagnostik einer Rabies nicht geeignet. Allenfalls in späterem Krankheitsverlauf zeigen sich fokale Zeichen einer Hypoxie mit geringgradiger Hirnschwellung, Hyperdensität in den Basalganglien oder fokale Einblutung.
Im cMRT zeigen sich in T2 Wichtung geringgradige, unspezifische Veränderungen mit Zeichen von neuronalem Schaden (a.e. hypoxäm bedingt) in grauer , wie auch weisser Substanz im Bereich des Rückenmarks, des Hirnstamms, des Thalamus oder limbischen Systems. Diese Veränderungen zeigen sich unspezifisch, jedoch fortschreitend mit dem Krankheitsverlauf i.S. einer viralen Enzephalitis. Alleinstehend sind diese jedoch nicht pathognomisch für eine Rabiesinfektion. Nur in Kombination mit der Anamnese lässt sich ein Verdacht äußern. Klassische Rabies und Fledermaustollwut produzieren hier ähnliche Bilder. [14]
In der Inkubationszeit hat die bildgebende Diagnostik mittels CT oder MRT keinerlei Stellenwert. Die Veränderungen zeigen sich erst ab der späten Prodromalphase im cMRT und nehmend im Krankheitsverlauf zu.
post mortem Diagnostik
Ein sicherer Nachweis einer Tollwutinfektion beim Menschen ist erst nach dessen Tod aus Hirnmaterial möglich. Viren aus der Familie der Rhabdoviridae sind bei Fleischfressern vor allem im Bereich des Hirnstamms und des limbischen Systems zu finden. Hier lässt sich das Virus in der Immunfluoreszenzmikroskopie aufbereiteter Abklatschpräparate aus betroffenen Hirnareale als Aggregate mit grün strahlender Fluoreszenz nachweisen. Bei nicht frischen Hirnproben ist eine rtPCR von Virus RNA aus Hirnmaterial eine Option zum Nachweis. Des weiteren lassen sich histopathologisch sogenannte Negrikörperchen als Konglomerate von Virusproteinen in den Pyramidenzellen des Ammonshorns und der Purkinje-Zellen des Kleinhirns nachweisen. Sie sind Orte der Virusreplikation.

Abb.2 Negrikörperchen (s. Pfeile) (CDC/ Dr. Daniel P. Perl; public domain )
Therapie
Fallbeispiel Fortsetzung :
Sabine saß jetzt schon zwei Stunden in der Notaufnahme und wartete darauf, dass sie aufgerufen wurde. Würde sie wirklich ein Vampir werden? Sie verwarf den Gedanken schnell als Legende aus dem Reich der Mythen. Sie wurde aufgerufen und zeigte dem Notfallmediziner die kaum noch sichtbaren Bisspuren des kleinen Flugsäugers. Der Notfallmediziner fragte Sie was genau passiert sei und wie sie die Wunde behandelt habe. Sie sagte sie habe sie mit Wasser und Seife abgewaschen. Geblutet habe die Wunde kaum. Sie wurde nach ihrem Tetanusimpfschutz gefragt, welcher erst vor 2 Jahren aktualisiert wurde. Zudem fragte der Notfallmediziner ob sie gegen Tollwut geimpft sei. "Tollwut?! Ich dachte es gibt in Deutschland keine Tollwut mehr." ,sagte sie. Der Notfallmediziner erklärte ihr, dass Fledertiere in Deutschland das einzige natürliche Reservoir seien. Natürlich war sie nicht geimpft. Sie wollte es vor ihrem Indien Trip, habe es aber nicht mehr rechtzeitig geschafft.Wichtige Aspekte in Anamnese oder Untersuchung
Um einen möglichen Therapiebedarf zu evaluieren, sind von Patienten die Art des Kontaktes zu einer Fledermaus ( Wann? Wo? Wie? Biss? ), der Impfstatus bezüglich Rabies ( Wann? Wieviele Impfungen? ) und der Tetanusimpfschutz ( Wann? ) zu erheben.
Risikoabschätzung – hat sie oder hat sie nicht?
Fledermausbisse sind oft schwierig zu sehen oder zu fühlen. Daher können hier Unsicherheiten bezüglich der Exposition bestehen. Daher gibt Tab.1 Hilfestellung in der Differenzierung. Ein physischer Fledermauskontakt ohne Schutzmaßnahmen sollte als Exposition II.° gewertet werden.[10] Das Sehen einer Fledermaus reicht bei einem Patienten der sich zur Art des Kontaktes äußern kann nicht aus. Bei kleinen Kindern oder kognitiv beeinträchtigten Personen ist sicherheitshalber ein Kontakt anzunehmen ( II°)[11]

Tab. 1 : Expositionsabschätzung Tollwut, modifiziert nach [10,11]
Postexpositionelles Stadium
Sollte es zu einem Biss durch eine Fledermaus gekommen sein ist die Wunde ausreichend mit Wasser und Seife zu reinigen. Bei unzureichendem Tetanusimpfschutz ist eine Auffrischungsimpfung empfehlenswert.
antimikrobielle Therapie
Aufgrund der oberflächlichen Natur der Verletzungen ist nach Fledermausbissen eine antibiotische Therapie seltenst notwendig. Hier kann die offensichtliche Wunde durch den weiterbetreuenden Hausarzt kontrolliert werden und bei Hinweisen auf eine Infektion empirisch mit Amoxicillin/Sulbactam analog zu anderen Tierbissen behandelt werden. Dies ist eine pragmatische Empfehlung, da hierzu jegliche Literatur fehlt.
Welche Impfstoffe gibt es? Wann gilt man als geimpft?
In Deutschland existieren 2 verschiedene Impfstoffe die zur prä- / postexpositionellen, intramuskulären Immunprophylaxe zugelassen sind : Rabipur (inaktivierter Virusimpfstoff) und Tollwutimpfstoff HDC (inaktivierter Virusimpfstoff). Grundsätzlich gilt ein Patient mit 3 Impfdosen Rabipur oder 2 Impfdosen Tollwutimpfstoff HDC als grundimmunisiert.[10]
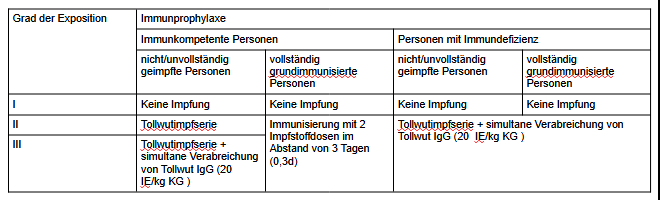
Tab. 2 : Immunprophylaxe in Abhängigkeit zur Exposition gegenüber Tollwutviren [10]
Wie verfahre ich mit ausreichend tollwutimmunisierten, immunkompetenten Patienten?
Daher gilt für immunkompetente, grundimmunisierte Personen eine verkürzte postexpositionelle Boosterprophylaxe mit Impfung an Tag 0 (Tag der Vorstellung) und Tag +3 als ausreichend. Die Gabe eines Tetanusimmunglobulins ist hier nicht notwendig.
Expositionsgrad II, unzureichend geimpft, immunkompetent
Bei nicht oder unzureichend geimpften, immunkompetenten Patienten der Expositionsstufe II (vergl. Tab.1) wird eine Immunisierung mittels Essen Schema durchgeführt. Dies bedeutet Impfungen mit einem der zugelassenen Impfstoffe an Tag 0,+3,+7,+14,+28. Die erste Impfung erfolgt durch den erstversorgenden Arzt, die weiteren durch den nachbetreuenden Haus- oder D-Arzt (bei Exposition im Arbeitsumfeld). Dieses Schema lässt sich mit Rabipur für immunkompetente Personen und Expositionsgrad II auf 0,+3,+7,+14 ohne Nachteile für den Patienten verkürzen.[10]Da dies jedoch eine Abweichung von der Fachinformation darstellt ist hierüber gesondert aufzuklären.
Expositionsgrad III, unzureichend geimpft oder Expositionsgrad II-III, immunsupprimiert?
Expositionsgrad III bei immunkompetenten, unzureichend oder ungeimpften Personen und Expositionsgrad II und III bei immunkompromittierten Patienten ziehen neben einer Immunisierung nach dem Essen Schema (0,+3,+7,+14,+28) auch die Gabe von Tollwut Immunglobulin (z.B. Berirab®) in einer Dosis von 20IE/kg KG nach sich. Diese wird zum Teil um die Bissstelle injiziert und der Rest intramuskulär abseits der Impfstelle für den Tollwutimpfstoff injiziert ( z.B. M. vastus lateralis ). Dies ist notwendig, da sich das Volumen aufgrund der 20IE/kg KG durchaus die Aufnahmefähigkeit der Bisstelle übersteigen kann. Bei Berirab® entspricht 1ml Injektionslösung ca 7,5kg Körpergewicht ( i.e. 10ml bei 75kg KG ) und kann bei Gerinnungsstörungen auch subcutan gegeben werden.[12]
Wie lange muss ich die Impfung nach Exposition geben? Hilft diese auch gegen Fledermaustollwut?
Aufgrund des protrahierten Krankheitsverlaufs mit langer Inkubationszeit ist eine postexpositionelle Impfung mit Tollwutimpfstoff zu jedem Zeitpunkt bis zum Auftreten von Symptomen sinnvoll. Die in Deutschland verfügbaren Impfstoffe decken neben dem klassischen Rabiesvirus auch die in Deutschland vorkommenden Fledermaustollwutviren ab. Bei V.a. Fledermaustollwut sollte die Impfserie bis zum Ende durchgeführt werden, da Fledermäuse nicht wie Haustiere in Quarantäne verbracht werden können. Es sollte keinesfalls versucht werden die Fledermaus einzufangen!
Hilfe! Wir haben Tollwutimpfstoff nicht vorrätig. Was tun?
Wenn die Impfstoffe bei Ihnen nicht vorrätig sind, weil sie nicht vorgehalten werden gibt es die Möglichkeit diese über Notfalldepots zu beziehen .
Fallbeispiel Fortsetzung:
Der Notfallmediziner erklärte ihr, dass sie als ungeimpfte, immunkompetente Person nach einem Biss durch die Fledermaus eine so hohe Risikoeinschätzung für Tollwut habe, dass sie geimpft werden müsse. Zudem müsse man ihr Antikörper gegen Tollwut um die Wunde spritzen um eine etwaige Infektion aufzuhalten. "Gibt es nichts womit man feststellen kann ob ich jetzt Tollwut habe",fragte sie. Ihr wurde erklärt dass es keine zuverlässige Diagnostik am Lebenden gäbe, weswegen die Impfung die einzige Möglichkeit sei eine mögliche Infektion aufzuhalten, welche in fast 100% der Fälle tödlich verlaufe. Seufzend stimmte Sabine der Impfung zu. Sie erhielt nach dem Essen Schema eine Impfung in den M.deltoideus und 20IE/kg KG Tollwut Immunglobulin zum Teil um die Wunde und in den Oberschenkel. Der Notfallmediziner beruhigte sie und entließ sie mit Anweisungen für die Weiterbehandlung durch den Hausarzt. Sie ärgerte sich über ihre Unvorsichtigkeit und die jetzt auf sie zukommenden häufigen Besuche beim Hausarzt.Symptomatisches Stadium
Für eine manifeste Tollwut besteht aktuell keine evidenzbasierte kausale Behandlungsmöglichkeit.
Vereinzelt wurden Fälle von Überleben an Tollwut erkrankter Patienten beschrieben, jedoch sind Behandlungsregime wie das Milwaukee Protokoll (2004 publiziert) immer noch als experimentell anzusehen. Von 39 Patienten die dieses Regime erhielten überlebten 11 Patienten. Jedoch ist die Dunkelziffer der Verstorbenen vermutlich ungleich höher, da nicht alle Todesfälle publiziert wurden.[13] Daher ist bisher keine Empfehlung für eine Behandlung in Form des Milwaukee Protokolls auszusprechen.
Beispiel Textbaustein Behandlung und Nachbehandlung
Hier ist ein Beispiel eines Textbausteins zur Dokumentation der Postexpositionsprophylaxe und Behandlungshinweise für den nachbehandelnden Arzt. Textbausteine sind immer zu modifizieren und an die lokalen Gegebenheiten anzupassen.
Die Wunde wurde gereinigt und der immunkompetente / immunkompromittierte Patient erhielt bei Expositionsgrad II/III gegenüber einem tollwutverdächtigen Tier gemäß RKI Schema nach ausführlicher Aufklärung die erste Dosis Tollwutimpfstoff ( Rabipur/Tollwutimpfstoff HDC) in den rechten M. Deltoideus. Diese ist in 3, in 7 , in 14 und in 28 Tagen durch den nachbehandelnden Hausarzt/ D-Arzt gemäß Essen Schema zu wiederholen.
Zudem erhielt der Patient gemäß RKI Schema Tollwutimmunglubulin (Berirab) 20IE/kg Körpergewicht ( insgesamt XX ml) teilweise zirkulär um die Wunde, teilweise i.m. in den rechten M. vastus lateralis. Hier besteht kein Wiederholungsbedarf durch den Nachbehandler.
Der Tetanusschutz zeigte sich aktuell und wurde nicht aufgefrischt./ Bei unzureichendem Tetanusschutz erhielt der Patient eine Auffrischungsimpfung mit Td Impfstoff.
Aktuell zeigen sich reizlose Wundverhältnisse mit fehlenden klinischen und laborchemischen Entzündungszeichen. Daher sehen wir aktuell von einer antibiotischen Therapie ab. Bei Zeichen einer Wundentzündung empfehlen wir die antibiotische Abdeckung mittels Amoxicillin/Clavulansäure 500-875mg 1-0-1 über 5-7 Tage.
Wie empfehlen die Kontrolle der Wundverhältnisse und des klinischen und paraklinischen Verlaufs durch den Nachbehandler. Bei zunehmenden Infektionszeichen der Wunde, Fieber, Schüttelfrost oder Zeichen eines Abszesses oder eine Phlegmone im Wundbereich kann jederzeit eine Wiedervorstellung in unserer Notaufnahme erfolgen.
isabelle@fullmetalEM
Fazit
Vampirismus ist ein Mythos, Tollwut ist real. Sie trug zum schlechten Image der Fledermäuse bei, da ein Biss mit einer manifesten Tollwut einhergehen kann. Fasse ohne ausreichenden Schutz keine Fledermaus an, am besten gar nicht – denn eine Ansteckung mit Tollwut geht ohne Behandlung in fast 100% der Fälle tödlich aus. Wenn es doch zu einer möglichen Infektion kam, nutze so früh wie möglich die verfügbare Postexpositionsprophylaxe. Nur diese kann den Ausbruch dieser furchterregenden Erkrankung unterbinden.
Links
- RKI Ratgeber Tollwut
- CDC Rabies Overview
- Empfehlungen der Ständigen Impfkommission (STIKO) und der Deutschen Gesellschaft für Tropenmedizin, Reisemedizin und Globale Gesundheit e.V. (DTG) zu Reiseimpfungen 13/23 (pdf)
Literaturverzeichnis
[1] Klein A, Calvelage S, Schlottau K, et al. Retrospective Enhanced Bat Lyssavirus Surveillance in Germany between 2018–2020. Viruses 2021; 13: 1538. doi:10.3390/v13081538
[2] Keine Angst vor Bissattacken, Tollwütige Fledermäuse sind selten. NABU Webseite
[3] Jackson AC. Update on rabies. Res Rep Trop Med 2011; 2: 31–43. doi:10.2147/RRTM.S16013
[4] Regnault B, Evrard B, Plu I, et al. First Case of Lethal Encephalitis in Western Europe Due to European Bat Lyssavirus Type 1. Clin Infect Dis 2022; 74: 461–466. doi:10.1093/cid/ciab443
[5] Robert Koch-Institut. RKI-Ratgeber Tollwut. 2018; doi:10.17886/EPIBULL-2018-050
[6] Longo DL, Dietel M, Harrison TR, et al., Hrsg. Harrisons Innere Medizin. 18. Aufl., dt. Ausg., Sonderausgabe. Berlin: Lehmanns Media; 2012
[7] Tintinalli JE, Stapczynski JS, Ma OJ, et al., Hrsg. Tintinalli’s emergency medicine: a comprehensive study guide. Ninth edition. New York: McGraw-Hill Education; 2020
[8] Gesetz zur Verhütung und Bekämpfung von Infektionskrankheiten beim Menschen (Infektionsschutzgesetz – IfSG) §6.
[9] Guertler LG. Tollwut (Rabies, Lyssa). Dr – J Wissen Für Klin Prax 2010; 1: e145–e149. doi:10.1016/j.dcjwkp.2010.06.013
[10] Külper-Schiek W, Kling K, Rothe C, et al. Empfehlungen der Ständigen Impfkommission (STIKO) und der Deutschen Gesellschaft für Tropenmedizin, Reisemedizin und Globale Gesundheit e.V. (DTG) zu Reiseimpfungen. Robert Koch Institut; 2023
[11] Rabies risk assessment and treatment following bat exposure. Rabies Risk Assess Treat Bat Expo 2023; Im Internet: https://www.clinicalguidelines.scot.nhs.uk/nhsggc-guidelines/nhsggc-guidelines/infectious-disease/rabies-risk-assessment-and-treatment-following-bat-exposure/; Stand: 27.11.2023
[12] CSL Behring. Gebrauchsinformation und Fachinformation Berirab®. 09/22;
[13] Ledesma LA, Lemos ERS, Horta MA. Comparing clinical protocols for the treatment of human rabies: the Milwaukee protocol and the Brazilian protocol (Recife). Rev Soc Bras Med Trop 2020; 53: e20200352. doi:10.1590/0037-8682-0352-2020
[14] Laothamatas J, Sungkarat W, Hemachudha T. Neuroimaging in Rabies. In: Advances in Virus Research. Elsevier; 2011: 309–327
- Nach Hinweisen durch den Kollegen FirebirdUSA aus dem medi-learn Forum wurde der Absatz berichtigt. Vielen Dank! ↩︎



Hallo Isabella, viel Spaß und Erfolg mit dem neuen Blog! Fledermäuse und Tollwut sind ein interessantes Thema, spätestens bei der Laienpresse setzt dann aber schnell die Ratio aus: Ein infiziertes Tier (!) geht in die überregionale Presse (https://www.google.com/search?q=fledermaus+tollwut), es wird dann schon mal empfohlen, die Fledermaus mit einer Schaufel (!) aus der Wohnung zu befördern (https://www.tagesschau.de/inland/regional/saarland/sr-gesundheitsamt-warnt-vor-tollwut-durch-fledermaeuse-100.html), obwohl man danach wahrscheinlich eine kaputte Fledermaus hat und sie lieber im Dunkeln rausfliegen würde.
Die Schutzbedürftigkeit dieser Tiere, die durch Verirren und Fallen in Gebäuden, durch Haustiere, durch Nachstellen, durch Autos und Windkraftanlagen en masse getötet werden, darf bei 3 Todesfälle in ganz Europa in 35 Jahren (also ungefähr jeder Vierzigmillionste Todesfall) nicht aus den Augen verloren werden.
Hallo Chris ! Eine Schaufel ist sicher kein adäquates Mittel um Flugsäuger aus der Wohnung zu entfernen. Das Friedrich Löffler Institut und der NABU empfehlen hier dicke Handschuhe, falls sich das Tier nicht alleine befreien und das Gebäude verlassen kann. Abdunkeln ist nicht zwangsläufig notwendig, erleichtert aber der Fledermaus sich auf ihren Ultraschall zu verlassen. Wichtig ist dass Fledermäuse dem Naturschutz unterstehen – eine Verletzung oder Tötung eines Tieres kann daher mit hohen Geldstrafen geahndet werden.